Architecte et experte en design universel (également appelé “conception universelle”), Cora Valloire a décidé de faire son mémoire de maîtrise sur le design universel en contexte humanitaire. Dans son étude, elle a analysé deux hôpitaux MSF et a étudié comment les améliorer du point de vue de la conception universelle. Dans cette interview, elle explique pourquoi la conception universelle est également pertinente dans les contextes humanitaires.
Beaucoup de gens pensent aux rampes lorsqu'on leur demande d'expliquer l'accessibilité. Mais qu'est-ce que la conception universelle ?
« Concevoir universellement, c'est éviter la rampe », explique l'architecte et experte en design universel Cora Valloire.
Comment celà?
"Oui, la conception universelle c'est d'avoir une solution qui donne la possibilité d'avoir le même accès pour tout le monde. Donc si, par exemple, à l'entrée d'un bâtiment, on peut élever le niveau du pavage, on peut aussi éviter le marches et par conséquent, la rampe."
Bref, le design universel est pour tout le monde. L'explication du manuel de la conception universelle est la suivante : « un cadre pour la conception d'espaces de vie et de travail et de produits bénéficiant au plus grand nombre possible de personnes dans le plus large éventail de situations sans conception spéciale ou séparée ».
Pendant que nous discutons, Valloire partage quelques bons exemples de conception universelle: la place Schandorff à Oslo, en Norvège, un spa marin, l'immeuble des bureaux de l'Organisation des personnes handicapées du Danemark appelé "le bâtiment le plus accessible au monde".
Cependant, ces exemples semblent assez éloignés de la réalité de l'intervention humanitaire dans les zones de crise dans le monde. Dans les contextes où MSF travaille, les matériaux de construction et le financement peuvent souvent être limités. Le design universel peut-il vraiment jouer un rôle dans l'humanitaire ?
"Oui, parce que la conception universelle n'est pas forcément plus chère, elle peut être encore moins chère", explique Valloire et donne un exemple. Dans sa thèse, Valloire a analysé deux hôpitaux MSF : un en RDC et un au Yémen via des photos et d'autres documents qu'elle a obtenus.
Dans l'un des services de l'hôpital de RDC, chaque porte d'entrée a une rampe. En théorie, c'est une excellente chose. Cependant, les rampes sont très raides et seraient assez difficiles d’emploi pour un utilisateur de fauteuil roulant ou pour toute personne ayant du mal à se déplacer.
« Au lieu d'avoir quatre rampes très raides, le service serait probablement plus accueillant pour toutes sortes de patients s'il n'avait qu'une excellente rampe. De plus, en construisant une bonne rampe, cela pourrait même économiser des matériaux de construction et de l'argent.
Cela ne coûte pas nécessairement davantage pour améliorer les installations pour tout le monde. Par exemple, en peignant les portes avec des couleurs sombres et les murs avec des couleurs claires, nous pouvons faciliter la navigation à l'intérieur de l'hôpital pour les personnes malvoyantes. Mais il y a une raison encore meilleure d'envisager d'adapter la conception universelle dans le travail humanitaire que le prix.
« Le design universel est la façon la plus démocratique de concevoir, qui va de pair avec une mission humanitaire : aider tous ceux qui en ont besoin, quels que soient leur âge, leur sexe ou leur handicap. »
Lorsqu'elle a commencé sa thèse, Valloire n'avait aucune expérience dans l'humanitaire, et elle a été surprise de voir à quel point le contexte influence la construction d'un hôpital.
"Il est devenu évident pour moi que vous ne pouvez pas simplement construire un hôpital dans une ville et le copier dans toutes les autres villes. La météo, la culture, tout a un impact."
De ce fait, Valloire a donné des recommandations différentes dans sa thèse pour l'hôpital du Yémen et l'hôpital de la RDC. Parce que l'hôpital en RDC est situé dans un endroit reculé avec des routes en mauvais état, peu de patients vivant à proximité utiliseront des fauteuils roulants même s'ils en auraient autrement besoin.
"Bien sûr, les rampes sont toujours les bienvenues, mais lorsque les ressources sont limitées, il peut être préférable d'utiliser les fonds pour construire des toilettes spacieuses et des allées couvertes en cas de fortes pluies."
Valloire veut un peu challenger MSF sur ce point. L'hôpital parfait a une utilité limitée pour les patients si les routes vers l'hôpital ne sont pas là.
« MSF pourrait-elle plaider auprès des autorités locales pour une meilleure accessibilité aux structures médicales ? demande Valloire.
Dans l'hôpital étudié au Yémen, le contexte est tout autre par rapport à l'hôpital de la RDC. C'est au milieu d'une ville entourée de routes en dur. En raison du conflit en cours, de nombreuses personnes ont été blessées et utilisent des technologies d'assistance telles que des fauteuils roulants. Les rampes sont donc un must pour cet hôpital.
Étonnamment, Valloire ne se concentre pas uniquement sur la manière de faciliter au maximum les déplacements à l'intérieur de l'hôpital. Elle prête également attention au potentiel qu’offre la petite cour intérieure de l’hôpital.
"Au Yémen, le contexte est synonyme de guerre. C'est pourquoi je me suis tellement concentré sur le petit jardin comme une petite oasis - c'est aussi un design universel. Il s'agit d'améliorer la vie de chacun."
La conception universelle est basée sur sept principes, et tous n'ont pas à voir avec la technologie d'assistance. Par exemple, dans la conception universelle, les concepteurs doivent également tenir compte du confort corporel et de l'intuitivité de l'utilisation de l'infrastructure.
"Je pouvais voir ces cours intérieures comme des lieux de guérison. Il s'agit aussi du peu de confort qu'elles peuvent apporter aux utilisateurs."
Êtes-vous intéressé par la façon dont vous pourriez utiliser la conception universelle dans votre projet ? Vous pouvez vous inscrire à notre prochain webinaire sur « La construction accessible et la conception universelle dans les contextes humanitaires » ici.
La coordinatrice de l'association MSF-OCB en RDC, Louise Limela, se préparait dans une salle de réunion à Kinshasa. Des représentants de 12 associations différentes étaient en route. Après cet atelier, ils deviendraient des pairs éducateurs et pourraient parler à leurs pairs dans leurs associations de la planification familiale et de la façon de se protéger contre le VIH.
C'était comme n'importe quelle séance de promotion de la santé. Sauf que non. Les pairs éducateurs provenaient de 11 organisations différentes de personnes handicapées – l'une était une association travaillant avec les orphelins. Cela signifiait que Louise Limela devait s'assurer que l'information était réellement disponible pour tout le monde : pouvons-nous imprimer le matériel en braille pour que les personnes malvoyantes puissent le lire ? La salle où se tenait la séance de promotion de la santé était-elle accessible aux personnes en fauteuil roulant ? Où réserver les interprètes en langue des signes pour les participants sourds ? La planification a payé :
« Les personnes qui se sont jointes à la séance de promotion de la santé étaient ravies que ceux qui en avaient besoin aient accès à un interprète et à l'écriture en braille.
Les participants étaient également très heureux que MSF les ait consultés et n'ait pas tout fait tout seul.
« Les personnes handicapées ne sont pas souvent consultées. Notre objectif était de leur donner une grande autonomie afin qu'aucune intervention de l'extérieur ne soit nécessaire.
Les pairs éducateurs ont commencé leur travail dans 11 centres pour personnes handicapées différents. Grâce à leurs efforts, des centaines de personnes découvriront la planification familiale et le vih.
Mais pourquoi les personnes handicapées comme groupe de discussion ?
« L'association a organisé une réunion de groupe de discussion, et nous avons découvert que les personnes handicapées à Kinshasa ont peu de connaissances sur la planification familiale et le vih. Par exemple, il n'y a pas d'interprètes en langue des signes dans les hôpitaux, donc les personnes sourdes ne peuvent pas obtenir d'informations sur la protection eux-mêmes de contracter le VIH. Et peu de cas offrent un soutien et des services aux personnes handicapées.
A Kinshasa, les personnes handicapées vivent souvent dans des centres pour personnes handicapées. Elles vivent généralement dans la pauvreté, ce qui signifie qu'elles courent un risque élevé d'être contraintes au travail du sexe ou au trafic de drogue, ce qui signifie un risque accru de grossesses non désirées et de vih.
« Tout le monde avec qui nous avons parlé était intéressé à avoir des enfants parce que les enfants sont l'avenir. Cependant, comme ils vivent souvent dans la pauvreté et que la grossesse comporte également des risques médicaux, la planification familiale est la clé pour que la grossesse soit aussi sûre que possible et que la famille a suffisamment de ressources pour s'occuper du bébé.
**
Même si le projet était axé sur la promotion de la santé, MSF a également offert un soutien logistique de base. Par exemple, dans l'un des centres pour personnes handicapées, les résidents dormaient par terre sur des cartons. Avec l'aide de l'équipe de logistique et de construction, ils disposent désormais de 27 chambres d’hébergement.
Parce que les personnes handicapées ne reçoivent pas toujours des services dans les centres de santé et les hôpitaux, les OPH font de leur mieux pour s'adapter. L'association pour les aveugles de Kinshasa a sa propre petite le Centre de santé des personnes vivant avec handicap.
« Nous prévoyons de faire un petit don pour le centre de santé des personnes vivant avec handicap, une table d'examen et d'autres équipements médicaux.
Les pairs éducateurs formés par MSF aident également les personnes handicapées à accéder aux services médicaux des hôpitaux. Ils développent par exemple un partenariat avec un centre de santé où les personnes sourdes peuvent se rendre avec l'un des pairs éducateurs connaissant la langue des signes et qui fait office d'interprète. De cette façon, les personnes sourdes peuvent consulter sans crainte d'être discriminées.
Louise Limela a été très touchée par l'engagement des organisations de personnes handicapées. Ils peuvent faire beaucoup tout en demandant très peu.
« La coopération avec les organisations était excellente. C'était très impressionnant. C'était aussi gratifiant de voir comment les associations MSF peuvent faire changer les choses. Tout le monde au MSF OCB à Kinshasa était très impliqué. C'est grâce à l'enveloppe opportunité (FOE) de Bruxelles qu'on a pu réaliser ce projet.
Fatma Al Jassim avait neuf ans lorsqu'elle a commencé à faire du bénévolat. À 12 ans, elle a organisé des ateliers pour les enseignants de son école et leur a enseigné l'inclusion des personnes handicapées. Et maintenant, elle partage ses meilleurs conseils sur l'inclusion dans les situations d'urgence réponse et travail humanitaire en général.
Fatma Al Jassim était au 9ème étage d'un hôtel lorsque l'alarme incendie s'est déclenchée. Son cœur battait la chamade et elle était terrifiée car elle ne savait pas comment retourner au rez-de-chaussée.
«Personne autour de moi ne savait comment m'aider non plus. L'importance de l'inclusion dans les interventions d'urgence m'est venue. Ce sentiment d'impuissance, le sentiment de peur totale, c'est pourquoi je prône une réponse d'urgence inclusive. À partir de ce moment, J'ai toujours formé des interventions d'urgence inclusives dans le cadre de mon travail », déclare Al Jassim.
Et il y a eu beaucoup de travail. Fatma est une jeune déléguée des Émirats arabes unis à la Convention relative aux droits des personnes handicapées pour les Nations Unies (ONU), une professionnelle de l'accessibilité et une personne de détermination (qui est le terme préféré aux Émirats arabes unis). Selon ses estimations, elle a formé plus de 10 000 personnes à ce jour - tout cela à l'âge de 25 ans.
«En tant que personne handicapée, j'ai appris à défendre mes droits très tôt. Ensuite, j'ai remarqué que les gens de mon entourage, qui avaient un handicap, ne savaient pas comment se défendre et je leur ai appris à défendre leurs droits. Cela a commencé à partir de là. "
Désormais, Al Jassim collabore avec différents gouvernements et entreprises pour les aider à améliorer leurs politiques d'accessibilité.
Comme MSF ne travaille quasiment que dans différents types de crises, les urgences font partie de notre travail quotidien. Le projet TIC sur l'inclusion des personnes handicapées interviewe Al Jassim pour entendre comment nous pourrions rendre notre réponse d'urgence plus inclusive. Son premier conseil consiste à inclure les personnes handicapées dans la planification de la préparation aux catastrophes. Si vous commencez à planifier lorsque l’urgence survient, vous êtes trop tard.
«Écoutez les personnes handicapées et identifiez les domaines qui doivent être améliorés. Ouvrez la discussion avec vos employés handicapés dès leur premier jour. De cette façon, vous savez comment les mettre en sécurité.
Ce ne sont pas seulement les employés handicapés qui bénéficient de la discussion sur la sécurité. Leurs collègues non handicapés se sentiront également plus en sécurité s'ils savent comment aider leurs collègues sur quoi faire en cas d'urgence.
Les personnes handicapées sont souvent dans une position extrêmement vulnérable dans les situations d'urgence. Par exemple, les routes dans les camps de réfugiés peuvent être difficiles, voire impossibles, à parcourir en fauteuil roulant. Cependant, il existe également des différences entre les groupes de personnes handicapées. Les personnes handicapées physiques sont souvent mieux incluses dans les interventions d'urgence que les personnes ayant une déficience intellectuelle.
"Il est important de se rappeler que l'information, c'est le pouvoir. La possibilité d'accéder aux données via différentes technologies qui les concernent est habilitante pour les personnes handicapées. Par exemple, connaître les petites choses que vous pouvez faire pour vous protéger pendant la pandémie de covid est stimulant."
Lorsque vous faites de la sensibilisation communautaire, vous devriez toujours penser à la forme sous laquelle l'information arrive. Sommes-nous en train de diffuser l'information uniquement par écrit? Ou seulement à la radio? Y a-t-il du matériel de communication disponible dans un langage facile à lire?
Le projet TIC sur l'inclusion des personnes handicapées a créé des lignes directrices pour garantir que les informations vitales sur les infections à covid parviennent aux patients handicapés.
Les données sont également essentielles pour les acteurs humanitaires. Les ONG humanitaires ont une responsabilité accrue à l'égard des personnes handicapées car elles travaillent dans des situations de crise où les onflits blessent et handicapent de nombreuses personnes.
"En cas d'urgence, il est essentiel de savoir combien de personnes ont besoin de votre aide. Et si vous savez combien de personnes en détresse sont handicapées, vous pouvez planifier l'intervention d'urgence en conséquence."
Il y a un sujet clé sur lequel Al Jassim revient encore et encore: l'inclusion est un processus continu.
"La clé de l'inclusion est de reconnaître que vous ne savez pas tout - et que vous ne le saurez jamais. Si vous le reconnaissez, vous êtes prêtpour le voyage de l’inclusion. Prêt à faire des erreurs et à en tirer des leçons", souligne Al Jassim.
Il faut avoir l'esprit ouvert et être curieux. Et être prêt à accepter lesrecommendations des personnes handicapées et à apporter des changements.
"L'inclusion n'est pas seulement une question de handicap. Il s'agit d'ouvrir les bras à tout le monde. Pour moi, l'inclusion ne signifie pas nécessairement l'acceptation. Mais l'inclusion peut être un tremplin vers l'acceptation."
Alors, quel est le secret pour faire tout cela à 25 ans?
"La raison pour laquelle je fais cela est de faire une différence. Je veux m'assurer que la prochaine génération de personnes handicapées n'aura pas à faire face aux mêmes obstacles que nous."

Lorsqu'on lui a demandé ce qui l'a poussé à créer les lignes directrices, la réponse vient rapidement:
«MSF est une organisation humanitaire médicale. L'un de nos principes fondamentaux est d'aider les populations en détresse quelle que soit leur religion, leurs convictions politiques ou leur pays d'origine. C'est une prochaine étape naturelle de s'assurer que tout le monde peut accéder à nos soins. En tant qu'architecte, je peux contribuer à faire un changement. »
Avant de commencer comme conseiller en construction et abris en 2009, Cabrera était déjà travailleur humanitaire depuis 2004. Il avait travaillé avec MSF en RDC, en Éthiopie, en Haïti, au Libéria et au Pakistan dans la construction et la logistique.
Ses expériences antérieures de ces projets ont aidé à s'assurer que les lignes directrices sont pratiques.
«La plupart du temps, nous n'avons pas d'architectes présents dans nos projets. Les directives devaient être basiques, de sorte que toute personne travaillant dans la construction pouvait les suivre. Dans le même temps, les lignes directrices servent également un autre objectif: elles aident à sensibiliser à l'accessibilité et aux personnes handicapées. »
Le processus a commencé par cartographier les types de documents d'accessibilité déjà utilisés à MSF et en les comparant avec les documents utilisés par le CICR et les Architectes sans frontières.
Étant donné qu'une grande partie des directives concernait la construction de toilettes et de douches accessibles, Cabrera a travaillé en étroite collaboration avec des conseillers en eau et assainissement qui pouvaient fournir une expertise dans ce domaine.
La pandémie de covid a donné un dernier coup de pouce au projet car l'un des contributeurs qui était un architecte qualifié et qui ne pouvait pas travailler en raison du confinement pouvaitaider à terminer le manuel.
Dans la dernière phase du processus, Cabrera a consulté ses collègues des autres centres opérationnels. Après leurs retours, le manuel était prêt à être distribué lors des briefings aux personnes travaillant dans la construction.
MSF travaille souvent dans des conditions difficiles, ce qui peut entraîner des difficultés supplémentaires dans la construction des installations.
Parfois, les plus grands obstacles à la construction accessible sont les attitudes. Si les personnes handicapées sont invisibles dans la société, il pourrait être difficile d'expliquer pourquoi nous devons construire des rampes pour les personnes qui semblent inexistantes.
"Cela devient un cercle vicieux. Lorsque les installations ne sont pas accessibles, les patients handicapés ne se présentent pas. Et quand ils ne se présentent pas, cela donne l'impression qu'il n'y a pas de personnes handicapées et qu'aucun changement ne rendrait les installations plus accessibles. »
Parfois, les barrières physiques et comportementales existent en même temps. C'était le cas dans un projet en RCA que Cabrera visitait.
«Le projet se déroulait dans une région très éloignée, et il y avait un manque de matériaux de construction et nous avons dû improviser avec ce qui était disponible pour construire une rampe vers notre clinique. À l'origine, la rampe était conçue pour les brancards, mais immédiatement après qu'elle ait était prête, les personnes en fauteuil roulant, les enfants et les femmes enceintes ont également commencé à l'utiliser. Ce fut une expérience enrichissante pour le personnel. »
Les personnes en situation de handicap sont devenues visibles.
À l'avenir, Cabrera espère voir que toutes nos structures de santé seront contrôlées régulièrement avec les patients. Les patients aident à reconnaître les obstacles potentiels aux soins et à trouver des solutions pour les contourner. Un autre objectif est que tous les établissements de santé aient un certain ratio avec des toilettes et des douches accessibles.
Le Projet sur l’inclusion des personnes en situation de handicap recommande de contacter et de collaborer avec les organisations de personnes handicapées. Ils peuvent donner de bonnes informations sur la manière dont les installations et services soutenus par MSF peuvent être rendus plus accessibles aux personnes handicapées.
Cette année, Cabrera recueille également des données sur le nombre de projets qui garantissent que les patients handicapés ont accès à nos établissements de soins de santé en mettant en œuvre les mesures standard d'accessibilité.
«Je suis très heureux que nous accordions enfin plus d’importance à ce sujet. Lors de l'élaboration de ces lignes directrices, nous nous sommes rendu compte que nous étions déjà en retard. Nous aurions pu le faire il y a longtemps. »
Connaissez-vous quelqu'un qui travaille dans la construction en milieu humanitaire? Veuillez trouver les directives d'accessibilité en ANGLAIS, FRANÇAIS, ESPAGNOL et ARABE.
Souhaitez-vous en savoir plus sur la conception universelle? Nous organisons un webinaire sur la construction accessible dans les contextes humanitaires, plus d'informations à suivre. Si vous commandez notre newsletter, vous serez les premiers informés de l’ouverture de l’inscription.

Quelle est la place de la physiothérapie dans l’action médicale de MSF ?
La physiothérapie s’inscrit dans un modèle de prise en charge pluridisciplinaire, qui s’applique notamment aux soins intensifs, où chaque patient est pris en charge par une équipe de spécialistes, y compris un physiothérapeute, dont le rôle est entre autres de minimiser les séquelles. Dans les contextes où MSF intervient, cette approche est présente surtout là où l’action médicale se focalise sur les blessés de guerre. Mais la physiothérapie peut aussi renforcer par exemple des projets focalisés sur la malnutrition et le paludisme chez les enfants ou des interventions qui s’éloignent de la médicalisation et s’approchent de la réinsertion, comme le travail avec les victimes de violences sexuelles. Ce que ces interventions ont comme le point commun, c’est la réflexion sur comment maximiser l’impact positif sur la vie de nos patients.
Quels sont les liens entre la malnutrition et les retards neuro-développementaux chez les enfants ?
La petite enfance est une phase cruciale de la croissance, pendant laquelle le développement survient dans un nombre de domaines à travers une série de jalons et l’acquisition de capacités complexes : sensori-motrices, cognitives, sociales. Ces différents éléments se développent simultanément [1]. Un enfant de moins d’un an ne va pas s’exprimer verbalement, mais il va communiquer par le mouvement. C’est comme ça qu’il va développer ses capacités intellectuelles et sa curiosité, y compris la curiosité des autres, donc aussi sa sociabilité. Ces liens forment une base nécessaire pour le développement de l’enfant dans le futur. La malnutrition est parmi les risques qui nuisent à ce potentiel de croissance. Un enfant sévèrement malnutri est dans le mode survie, son corps ne focalisé que sur les quelques aspects physiologiques qui lui permettent de survivre à la crise. Pendant ce temps-là, son développement moteur et cognitif est interrompu. Puisqu’il y a une fenêtre dans laquelle les jalons de développement doivent être atteints, si l’enfant rate cette période, il prend du retard dans l’acquisition des étapes primordiales de développement. Cela l’expose de manière significative à un risque de handicap moteur ou cognitif [2].
Quelles sont les opportunités d’ptimiser le potentiel de développement des enfants à risque grâce à la physiothérapie ?
Si les physiothérapeutes peuvent optimiser le potentiel de l’enfant, c’est parce que nous connaissons les différentes étapes de développement moteur, et notamment ce qu’on appelle l’acquisition des réflexes archaïques. Au début de sa vie, l’enfant ne connaît que les mouvements involontaires. Au fur et à mesure du développement des connexions cérébrales, ce qui était un réflexe, devient un mouvement volontaire, quelque chose d’acquis. C’est toute une démarche. Pour qu’elle puisse être accomplie, il faut que l’enfant soit stimulé. Mais un enfant qui est dans le mode survie n’est pas attentif aux stimulus ambiants. Cela limite l’apprentissage moteur, qui fait partie intégrante du développement social et intellectuel. L’intégration des méthodes thérapeutiques basées sur l’identification et l’évaluation du déficit développemental ainsi que sur le jeu permet de poser une prise en charge adaptée et de stimuler le déficit moteur, tout en motivant l’enfant et le parent pendant la période de traitement. Ainsi, nous limitons les séquelles de la malnutrition et optimisons le potentiel de développement neuromoteur de l’enfant.
Et si on n’intervient pas ? Quel est le coût d’opportunités ratées ?
Le manque de prise en charge du retard de développement chez les enfants de moins de cinq ans atteints de malnutrition implique un risque élevé de handicap ainsi que d’autre complications chroniques [3] – car si l’enfant n’a pas la capacité de se mouvoir vers l’autre, il ne pourra développer ses capacités intellectuelles et sociales. Dans plusieurs contextes où MSF travaille, cela mène éventuellement à la stigmatisation, à l’exclusion, et à une vulnérabilité accrue.
Quelles sont les leçons apprises de l’initiative pilote à laquelle vous avez participé et qui visaient à intégrer le volet physiothérapeutique dans la prise en charge des enfants atteints de malnutrition dans l’un de projets MSF au Cameroun ?
Le projet de Mora, dans l'Extrême-Nord du Cameroun, prodigue des soins nutritionnels, des services de santé mentale et des chirurgies d’urgence en cas d’afflux de blessés. La leçon clé du projet pilote que MSF y a implémenté en 2019 est la confirmation que la prise en charge de malnutrition sévère donne de meilleurs résultats si elle est combinée avec la physiothérapie et un volet psychosocial. Le projet pilote a inclus la formation du personnel ainsi que l’intégration de procédures facilitant le diagnostic des retards neuro-développementaux et un suivi adapté des enfants avec une suspicion de retard. Le modèle proposé permet de débuter la physiothérapie même chez les enfants les plus sévèrement malnutris, et ce très tôt dans la phase initiale de leur prise en charge. Au fur et à mesure de l’amélioration de la condition de l’enfant, on ajoute l’interaction, avec des séances de stimulation sous la forme de jeu. L’approche proposée est relativement facile à implémenter. Étant en soi un geste médical, la physiothérapie renforce la réponse au traitement. Le dépistage des retards chez les enfants permet d’adapter la prise en charge, de la centrer sur le petit patient. L’identification précoce de symptômes de retard aide à prévenir un handicap. Les séances thérapeutiques permettent d’engager davantage les parents, et notamment les mamans, ce qui a des avantages à long-terme, au-delà de la prise en charge médicale.
Est-ce qu'il y a une histoire de patient qui vous a particulièrement touché et que vous souhaiteriez partager ?
Parmi les enfants hospitalisés à Mora, il y avait une fille de cinq ans atteinte de neuro-paludisme. Suite à une période de coma, elle a arrêté de marcher, et quelques heures avant sa sortie de l’hôpital elle n’était toujours pas capable de se mouvoir indépendamment. Les attentes de la maman vis-à-vis la fille étaient très importantes : elle demandait que l’enfant marche, sans lui montrer aucun soutien. L’équipe MSF savait que sans la capacité de marcher, la fille se serait retrouvée dans une situation menant probablement à un handicap à vie : elle aurait été emmenée à la maison et laissée de côté, sans la stimulation nécessaire pour que sa condition s’améliore. Une seule séance thérapeutique de 45 minutes a permis de mobiliser la fille, qui est sortie de l’hôpital en marchant. Cette histoire est une belle illustration de l’impact que peut avoir une simple prise en charge physiothérapeutique sur la santé et la vie future d’un enfant.
Lors de la pandémie de Covid-19, nous avons tous exploré de nouvelles et différentes opportunités de travail à distance. Est-ce que la télémédecine et le suivi à distance pourraient être envisagés dans l’implémentation de la physiothérapie sur le terrain ?
Il est bien possible d’avancer la physiothérapie dans nos projets en utilisant la télémédecine et un suivi de patients à distance. Cela est déjà pratiqué par MSF chez les patients avec des complications orthopédiques. Il est aussi possible de former nos staffs sur le terrain pendant des missions courtes, et d’offrir ensuite des possibilités d’orientation et de coaching. Dans le cas de la jeune patiente incapable de marcher après un épisode de coma, la personne qui faisait son évaluation physique a été guidée à distance par un physiothérapeute assis dans la même salle. On peut bien s’imaginer une situation où cela se passe via une téléconsultation. Ces outils pourront certainement faciliter l’intégration de services de physiothérapie dans nos opérations, s’ils sont utilisés par des physiothérapeutes expérimentés qui ont des connaissances techniques pour améliorer la condition du patient, et peut-être sa vie.
[1] Sally Grantham-McGregor, Yin Bun Cheung, Santiago Cueto, et al. (2011), Developmental potential in the first 5years for children in developing countries, Lancet 369: 60-70.
[2] Susan P Walker,Theodore D Wachs, Julie Meeks Gardner, Betsy Lozoff , Gail A Wasserman, Ernesto Pollitt, Julie A Carter, and the International Child Development Steering Group (2007), Child development in developing countries 2 - Child development: risk factors for adverse outcomes in developing countries, Lancet 2007; 369: 145–57.
Melissa Gladstone, Mac Mallewa, Alhaji AlusineJalloh, Wieger Voskuijl, Douglas Postels, Nora Groce, Marko Kerac, and Elizabeth Molyneux (2014), Assessment of Neurodisability and Malnutrition in Children in Africa, Seminars in Pediatric Neurology 21: 50-57.
Handicap International, 2017, Breaking the cycle of malnutrition with physical therapy, 26 April 2017.
[3] Ernesto Pollitt (2000), Developmental sequel from early nutritional deficiency: Conclusive and probability judgements, The Journal of Nutrition 130: 350-353 .
D.S. Fernandez-Twinn and S.E. Ozanne (2006), Mechanisms by which poor early growth programs type-2 diabetes, obesity and the metabolic syndrome, Physiology &Behavior, Volume 88, Issue 3, 30 June 2006, pp. 234-243.

Quelles sont vos principales activités de physiothérapie dans le projet de l’hôpital de Sokoto ?
En tant que physiothérapeute, j’aide à améliorer, augmenter et maintenir la mobilité des parties du corps les plus affectées par noma : la mâchoire, la bouche et les tissus du visage. C’est un traitement très spécialisé. À Sokoto, nous proposons différents types de physiothérapie en fonction du stade de la maladie. Pour les patients au stade initial de noma, le plus important est de prévenir le trismus, une contraction douloureuse des muscles de la mâchoire, qui empêche l’ouverture de la bouche. Certains survivants qui souffrent déjà de trismus et d’autres conséquences dévastatrices de noma (perte de tissu, cicatrisation, défiguration) subissent une série d’interventions chirurgicales. La physiothérapie postopératoire fait partie de l’ensemble des soins offerts à ces patients. Nous proposons également de la physiothérapie aux enfants qui ont raté des jalons de développement en raison de la malnutrition, à la fois un facteur de risque de noma et l’une de ses conséquences communes. Quel que soit le stade de la maladie, une partie intégrante de la physiothérapie est la sensibilisation des patients et de leurs accompagnants sur la poursuite des soins après la sortie de l'hôpital, à domicile.
Quel est votre rôle au sein de l’équipe médicale du projet ?
L’équipe est multidisciplinaire et comprend des médecins, des infirmières, des nutritionnistes et des conseillers en santé mentale. Une partie de mon rôle consiste à soutenir l’approche holistique de la prise en charge. Quand de nouveaux patients sont admis à l’hôpital, ils me sont adressés pour une évaluation. Cela nous permet d’identifier les patients atteints de trismus ou de retards de développement et d’établir un plan de traitement adapté. Avec les nutritionnistes, nous travaillons ensemble pour traiter la malnutrition et pour aider des enfants à atteindre les jalons qu’ils ont manqués. Nos efforts sont entrelacés : tandis que l’aide du nutritionniste permet au patient de bien manger et de prendre de la masse musculaire, je me concentre sur l’augmentation graduelle de l’ouverture de la bouche et la force des muscles. Je collabore aussi avec les conseillers en santé mentale. Si les patients ou leurs accompagnants sont psychologiquement affectés par le noma, s’ils ont du mal à comprendre pourquoi ils ont besoin de physiothérapie ou refusent le traitement, l’équipe de santé mentale parle avec eux, en m’aidant aussi à comprendre leurs inquiétudes. Ensemble, nous les rassurons et les informons.
Quand les patients viennent vous voir pour la première fois, à quels défis sont-ils confrontés ?
Le plus grand défi est la méconnaissance de la maladie et de son évolution. Cela ne prend que quelques jours entre les premiers symptômes de noma et l’apparition de changements physiques alarmants. Contrairement au paludisme, endémique dans la région et bien connu dans les communautés, noma est encore très peu connu. Quand il frappe, la plupart des parents ne savent pas ce qui arrive à l’enfant. D’abord, ils remarquent un saignement des gencives et essaient de laver la bouche, puis le visage devient gonflé et un trou se forme dans la joue. Avant qu’ils ne s’en rendent compte, les tissus mous ont disparu. Cela se passe très vite et c’est difficile à accepter. Pour compliquer davantage les choses, différentes conséquences du noma, y compris le trismus, apparaissent graduellement, et assez lentement pour passer inaperçues. Certains de nos patients arrivent à l’hôpital avec la mâchoire déjà verrouillée. Leurs proches ressentent de la confusion et du désespoir. C’est pour cela que la première chose que nous faisons ici à Sokoto est de les aider à comprendre la maladie et le traitement, grâce à la promotion de la santé et des séances avec les conseillers en santé mentale.
Comment accompagnez-vous vos patients et nouez-vous des relations avec eux ?
Créer de bonnes relations avec les patients est essentiel. Lors des soins, je dois pouvoir toucher les patients, m’approcher d’eux, leur faire comprendre que je sais ce qu’ils ressentent, et les aider à suivre ce qui se passe. Je travaille le plus souvent avec les enfants de moins de cinq ans. Les enfants plus âgés ont une meilleure capacité à comprendre la situation. Mais les plus jeunes pleurent et sont inquiets. Quand ils me voient mettre des gants, ce qui leur vient à l’esprit, ce sont les pansements, et ils ont peur. Dans mon bureau, j’ai des jouets, et avant la physiothérapie, nous avons souvent une séance de thérapie par le jeu, pour que les enfants apprennent à me connaître. Il y a aussi des images qui attirent leur attention, différents visages souriants, que j’utilise pour leur montrer que je ne suis pas un ennemi, mais un ami. Je rends aussi visite aux patients dans les dortoirs, pour passer du temps avec eux. C’est ainsi que je gagne leur confiance ; une fois que je l’ai, il est beaucoup plus facile de les traiter. Au bout d’un moment, des enfants qui étaient timides et effrayés viennent dans mon bureau pour jouer. Certains commencent à m’appeler
« baba », « père » dans la langue locale.
En nouant une relation avec un enfant, je dois également établir une relation avec son accompagnant, car c’est lui qui va assumer la responsabilité de la continuation de la thérapie et des exercices quotidiens après la sortie de l’hôpital. Cela exige de les former, et parfois de créer des conditions favorables en renforçant les liens entre eux grâce à des séances de thérapie par le jeu. Si l’enfant fait confiance à son accompagnant, si leur lien est fort, il est beaucoup plus probable que le traitement se poursuive à domicile.
Quels liens entretenez-vous avec les communautés d’origine des patients ?
La sensibilisation communautaire est parmi les éléments clés du projet de Sokoto, et elle est réalisée par une équipe dédiée. Je travaille avec les promoteurs de la santé et je leur explique comment le trismus s’installe, pour qu’ils puissent passer ces messages aux communautés. Ils m’aident également à contacter les familles des patients qui ont manqué un rendez-vous de suivi. Si j’apprends que la famille ne parvient pas à poursuivre la thérapie, je l’appelle. Avec l’appui de l’équipe de santé mentale, je parle à nouveau au père, au chef de la communauté, à celui qui répond, pour expliquer le traitement et pour demander plus de soutien pour le patient.

Que trouvez-vous le plus difficile dans votre travail ?
Une difficulté majeure est la continuité du traitement. Un enfant peut suivre un traitement à l'hôpital avec des excellents résultats, mais les effets ne seront pas durables si l’enfant et l’accompagnant ne suivent pas les instructions plus tard, dès leur retour à la maison. La formation des accompagnants aux exercices de physiothérapie peut être un vrai défi, car il est souvent difficile pour eux de se souvenir comment diriger les mouvements, comment étirer les tissus mous, et comment placer dans la bouche un abaisse-langue, que nous utilisons régulièrement en physiothérapie. Ce qui ajoute à cette difficulté, c’est que la personne qui accompagne l’enfant à l’hôpital n’est pas toujours celle avec laquelle l’enfant vivra par la suite. Par exemple, de nombreux enfants viennent à Sokoto accompagnés par leur grand-mère. À la sortie de l’hôpital, ils retournent chez leurs parents qui ne savent pas comment continuer le traitement.
Si les services de physiothérapie étaient disponibles plus près des communautés, nous pourrions mieux suivre les patients et réduire ainsi le risque de détérioration. Mais cela n’est pas le cas. Dans le nord-ouest du Nigeria, il y a très peu de physiothérapeutes et la prise de conscience du rôle de la physiothérapie dans les soins médicaux demeure faible. En outre, l’insécurité qui augmente dans la région pousse de plus en plus de personnes à fuir. Dans ce contexte de migration, il est beaucoup plus difficile pour les familles de s’occuper de leurs enfants affectés par noma, et pour MSF de fournir un suivi de qualité au moment opportun.
Est-ce qu’il y a une histoire qui vous a particulièrement touché et que vous souhaiteriez partager ?
J’entends souvent des histoires de patients qui n’ont pas ouvert la bouche depuis des années, qui peuvent à peine parler et qui mangent en poussant de petites bouchées entre leurs dents. Tout au long de cette épreuve, ils restent incroyablement forts. Lorsqu’on les rencontre pour la première fois, ils semblent renfermés. Mais au fur et à mesure du traitement, ils commencent à parler, à interagir, à rire. Quand ils quittent Sokoto, ils ont la confiance nécessaire pour faire tout ce que les autres font.
Je me souviens d’un garçon qui vivait avec sa grand-mère et qui est arrivé à l’hôpital avec une ouverture de bouche d’un seul millimètre. En quelques semaines, nous avons pu l’augmenter à six millimètres. Quand l’enfant est revenu pour un rendez-vous de suivi, il a couru vers moi en s’exclamant : « Ma bouche est ouverte ! Ma bouche est ouverte ! » Sa grand-mère a raconté qu’il pouvait manger et jouer avec d’autres enfants, et qu’il était retourné à l'école. Trop souvent, les survivants de noma quittent l’école en raison de leur handicap et de la stigmatisation qui en découle. C’était incroyable de savoir qu’on avait donné à ce garçon une deuxième chance pour son éducation.
J’ai aussi eu comme patiente une jeune femme qui ne pouvait pas trouver de mari à cause du trismus. Elle a subi une intervention chirurgicale pour relâcher sa mâchoire, et grâce à la physiothérapie, nous avons réussi à ouvrir sa bouche. Quand elle est revenue à Sokoto, elle m’a donné une invitation pour son mariage ! J’ai toujours cette carte, elle est épinglée dans mon bureau, et chaque fois que je la regarde, elle me rappelle l’impact de mon travail.

Avec Lucy O’Connell, Key Populations Advisor, ou référente sur les populations clés, au SAMU (Southern Africa Medical Unit), nous discutons de la situation des populations clés – les groupes les plus touchés par le VIH /SIDA – pour mettre en évidence l’impact de la violence structurelle, de l’exclusion sociale et des barrières à l’accès aux soins pour ceux qui sont criminalisés et négligés. Nous réfléchissons au travail de MSF avec des groupes stigmatisés et à la manière dont les leçons des projets s’engageant auprès de populations-clés peuvent catalyser l’inclusion des personnes en situation de handicap dans notre action humanitaire. Nous nous concentrons sur les réseaux de pairs, la formation et la sensibilisation du personnel médical, la collaboration avec des organisations communautaires, les services adaptés aux besoins, et une approche fondée sur les droits comme la voie à suivre – vers des interventions plus inclusives.
Quelles sont les populations-clés, et quelle est la source de leur vulnérabilité dans les contextes où MSF intervient ?
Les populations-clés sont les groupes que nous appelions avant les populations à haut risque ou les populations vulnérables aux infections sexuellement transmissibles (IST) et au VIH. Le terme a été proposé par l’Organisation mondiale de la santé pour décrire les groupes de population présentant un risque élevé d’infection par le VIH. Aujourd’hui, 62 % de toutes les nouvelles infections à VIH surviennent au sein des populations clés ou de leurs partenaires et communautés proches [1]. Cela représente une énorme vulnérabilité et résulte d’une combinaison de plusieurs problèmes structurels. Ce que toutes les populations clés ont en commun, en plus d’être stigmatisées, est que dans la plupart des pays, elles sont aussi criminalisées. Les populations clés comprennent les travailleurs du sexe, les hommes ayant des rapports sexuels avec des hommes, les consommateurs de drogues, et les personnes incarcérées ou en détention, déjà criminalisées de facto. Dans ces groupes, il y a aussi des personnes transgenres, en particulier des femmes transgenres. Au début, le terme « populations-clés » a suscité des controverses : on craignait que cela n’ajoute à la stigmatisation. Mais cela ne s'est pas produit. Le terme a été largement bien accueilli et approprié par des groupes des populations clés, et aujourd’hui il est au centre du plaidoyer pour l’investissement dans la lutte contre le VIH.
Outre la criminalisation, quelles sont les autres caractéristiques des populations clés ?
La société les exclue, à cause de leur « altérité », qui alimente la stigmatisation et la discrimination. Ceci est aggravé davantage par d’autres facteurs, tels que la pauvreté, l’exposition à la violence, le genre, le handicap, et la mobilité. Dans le cas du VIH/SIDA, être parmi ceux à haut risque d’infection est une spirale descendante souvent liée à la pauvreté, qui reste une caractéristique importante de la plupart des membres des populations clés. L’appartenance aux populations clés expose les individus à des risques pour la santé en raison de leur statut économique et social. Il y a aussi beaucoup de violence autour de ces groupes. L’un des aspects les plus compliqués pour tenter d’y remédier est la normativité de genre. Or, c’est la transgression des normes et des rôles associés aux genres se manifestant dans les moyens de subsistance des populations-clés qui est parmi les principaux déclencheurs de violence envers ces groupes, en particulier envers les travailleurs du sexe et des hommes ayant des rapports sexuels avec des hommes qui sont considérés comme « féminins ». Les auteurs de violence sont généralement des hommes autoritaires et masculins, souvent la police. C’est pourquoi l’un des éléments essentiels pour répondre aux besoins des populations-clés est l’acceptation par leur société de la fluidité du genre et de la sexualité. Le groupe des populations-clés demeure dynamique : les gens en font partie à un moment de leur vie, rarement pour toujours. Il est aussi mobile. En raison de la criminalisation, par l’État ou par la famille, les membres des populations-clés ont tendance à s’éloigner, souvent vers des endroits où ils connaissent peu du fonctionnement de la structure sociale. S’ils ont la chance de rencontrer des pairs, ils trouvent un moyen de survivre, car l’exclusion est atténuée par des rencontres avec d’autres personnes dans une situation similaire. Parfois, ces groupes développent un activisme et une autonomisation impressionnants qui permettent de lutter contre les facteurs à l’origine de l’exclusion, et même inspirer un soutien à d’autres groupes marginalisés. La migration et le sans-abrisme sont également des caractéristiques de ces populations, même si elles ne sont pas au premier plan lorsque l’on pense au VIH, car l’accent est toujours mis sur les médicaments et l’accès au traitement. Les populations-clés peuvent être mobiles et dispersées et difficiles à suivre.
Comment MSF assure-t-elle l’accès à ces groupes ?
La confiance est essentielle. Il est difficile d’approcher ces communautés sans nouer un contact avec des représentants des populations-clés. Si nous rencontrons une ou deux personnes qui appartiennent à un réseau et qui nous font suffisamment confiance pour faire une introduction, nous pouvons gagner l’accès à ces populations. Je me souviens que nous avons eu beaucoup de chance avec l’accès initial aux populations clés dans notre projet VIH à Tete, au Mozambique [2]. Des travailleurs du sexe zimbabwéens qui connaissaient MSF, car ils avaient vu nos voitures blanches circuler pour délivrer une thérapie antirétrovirale, sont venus frapper à notre porte en déclarant : « Nous voyons MSF dans les parages, mais nous n’avons pas accès au traitement, parce que nous ne venons pas du Mozambique ». Nous avons suivi cette piste. Nous avons rencontré ces travailleurs du sexe dans leurs communautés et commencé à cartographier leurs réseaux. Cela nous a permis de comprendre assez vite que le problème était plus large : le manque d’accès aux soins avait affecté non seulement les professionnels du sexe venant du Zimbabwe, mais aussi plusieurs autres groupes. Les travailleurs du sexe locaux se sont avérés encore plus difficiles à approcher, mais avec le temps, nous avons réussi à nous sensibiliser et à reconnaître la diversité et les frontières floues de ces groupes. Une fois qu’un pair a été identifié, l’opportunité se présente d’atteindre ces communautés et de commencer à débloquer l’accès aux soins.
Une fois l’accès établi, quel est le rôle des pairs et des réseaux de pairs dans la fourniture de l’assistance ?
Nous identifions des pairs avec un talent pour la communication et une passion pour les droits de l’homme comme points focaux. Nous recrutons également des pairs comme agents de santé communautaires, leur nombre dépendant de la densité des populations avec lesquelles nous travaillons. Nous ne nous attendons pas à ce que les pairs aient des compétences techniques lorsque nous les employons, afin de permettre aux personnes intéressées par le travail chez MSF de postuler et de rejoindre l’organisation plus facilement. Une fois employés, nous leur offrons une formation et un renforcement des capacités, pour qu’ils sachent évaluer les besoins et identifier les lacunes, et pour qu’ils puissent animer des interventions communautaires avec leurs homologues dans des organisations locales et nationales et renforcer la crédibilité de leur cause. Dans certains contextes, leur rôle comprend aussi le dépistage du VIH, la fourniture de contraception d’urgence, de la prophylaxie post-exposition ou de produits essentiels tels que des préservatifs et des lubrifiants. Une leçon importante que l’on apprend maintenant, lors de la pandémie de Covid-19, est que les projets avec un système solide géré par les pairs trouvent les moyens d’atténuer l’impact de la crise, car les pairs eux-mêmes recherchent, trouvent et font avancer les choses. Tout ne doit pas être fait dans une clinique. On peut achever beaucoup au niveau communautaire, dans une clinique à guichet unique, grâce à la livraison de médicaments à domicile et au travers de la télémédecine. Les communautés ont le savoir-faire nécessaire pour atteindre les personnes vulnérables. Le rôle de MSF est de s’assurer que nous comprenons leurs perspectives et leurs besoins pour accéder aux soins, en pensant : « Rien à leur sujet sans eux », alors qu’ils disent : « Rien au sujet de nous sans nous » [3]. L’identification des points focaux pour les localités avec des populations vulnérables, leur formation et approvisionnement est la voie à suivre.
Formez-vous et sensibilisez-vous également le personnel de MSF et du Ministère de la Santé qui travaille avec des pairs et les groupes qu’ils représentent ?
La sensibilisation du personnel est au cœur de nos efforts. L’un des aspects essentiels de la fourniture de services de santé aux populations clés est qui les fournit. Si la personne qui prodigue les soins est hostile, si elle stigmatise ou discrimine, il n’y a plus d’accès, c’est aussi simple que ça. C’est l’une des raisons pour lesquelles il est parfois extrêmement difficile de continuer à offrir des soins aux populations clés ou à d'autres groupes vulnérables après la remise du projet aux autorités locales. Dans le cadre des projets focalisés sur les populations clés, les formations et les ateliers devraient être fréquents et inclure toujours des représentants de ces groupes. La sensibilisation est essentielle pour l’intégration dans notre approche du VIH de questions non-médicales. En tant que MSF, nous luttons contre la pandémie de VIH depuis longtemps, en faisant le dépistage et en délivrant du traitement, mais souvent sans parler de comportements à risque, d’activité sexuelle et de partenaires sexuels. C’est un paradoxe et une lacune, car si nous ne pouvons pas parler du sexe, nous ne pouvons vraiment pas parler du VIH. Pour donner l’accès aux soins de santé aux personnes à risque de VIH, nous devons pouvoir parler de sexe, nous devons le démystifier pour nous-mêmes. De nombreux travailleurs du sexe, hommes ayant des rapports sexuels avec les hommes, ou personnes en situation de handicap grandissent sans aucune connaissance de leurs droits humains fondamentaux. Je pense que c'est aussi un rôle pour MSF, dans le cadre des efforts de promotion de la santé, de travailler avec la reconnaissance des droits humains, pour la sensibilisation et pour l’autonomisation. Comme le langage des droits de l’homme n’est pas toujours familier à notre personnel, il est important de s’engager auprès des communautés en collaboration avec d’autres organisations qui travaillent selon l’approche fondée sur les droits.
[1] UNAIDS Data 2020, p. 4.
[2] En 2018, MSF a transféré son projet VIH de Tete au Ministère de la Santé. Pendant 16 ans, les équipes MSF ont appliqué des approches novatrices pour intensifier la prise en charge du VIH, notamment en créant des groupes de traitement antirétroviral (ARV) communautaires et une initiative communautaire pour suivre et alerter sur les problèmes d'approvisionnement en médicaments contre le VIH et la TB.
[3] Un slogan inventé et un principe avancé par le mouvement des droits des personnes en situation de handicap, « Rien pour nous sans nous » est aussi largement utilisé dans le plaidoyer par les travailleurs du sexe et d’autres populations clés. Voir par exemple : Good Practice Guide to Integrated Sex Worker Programming par Sex Worker Education and Advocacy Taskforce (SWEAT).

[1] Farley, E; Bala, HM; Lenglet, A; Mehta, U; Abubakar, N; Samuel, J; de Jong, A; Bil, K; Oluyide, B; Fotso, A; Stringer, B; Cuetsa, JG; Venables, E, ‘I treat it but I don’t know what this disease is’: a qualitative study on noma (cancrum oris) and traditional healing in northwest Nigeria, International Health 2019, doi:10.1093/inthealth/ihz066.
[2] Voir par exemple :
Srour ML, Baratti-Mayer D, Why is noma a neglected-neglected tropical disease? PLOS Neglected Tropical Diseases 2020, 14(8): e0008435. https://doi.org/10.1371/journal.pntd.0008435.
Caulfield A, Alfvén T, Improving prevention, recognition and treatment of noma, Bulletin of the World Health Organization 2020;98:365-366. doi: http://dx.doi.org/10.2471/BLT.19.243485.


Est-ce que vous voyez des femmes en situation de handicap dans nos maternités et nos hôpitaux ?
Oui. L’un des handicaps qui est certainement représenté est la fistule obstétricale. Dans tous les projets où j’ai travaillé, MSF reçoit des femmes atteintes d’une fistule qui viennent pour un accouchement normal
ou une césarienne. Nous organisons leur traitement ou les référons à d’autres ONG et à des hôpitaux publics. Nous voyons également des patientes ayant subi une rupture utérine, qui survient généralement pendant un travail extrêmement prolongé, si le bébé ne peut pas sortir pendant des jours. Nous essayons toujours de sauver l’utérus, surtout si la patiente veut avoir plus d’enfants, mais même les femmes qui guérissent ne peuvent plus jamais accoucher par voie vaginale. Chaque grossesse ultérieure est à risque. Ainsi, nous voyons les mêmes patientes revenir des années plus tard pour demander de l’aide.
D'après votre expérience, quelle est la taille du groupe de patients MSF qui sont des personnes en situation de handicap ?
C’est une petite minorité. Je ne sais pas dire si c’est un pour cent ou trois, mais nous parlons d’une fraction de nos patients. Cependant, j’ai travaillé surtout dans les maternités, donc avec des femmes qui sont déjà enceintes. Si on travaille avec des consultations externes, on voit d’autres formes de handicap, y compris l’infertilité. Dans les contextes où MSF travaille, c’est un énorme problème, mais puisque le traitement est à la fois complexe et coûteux, nous n’avons pas de moyens d’y répondre.
Quelles sont les principales causes d’infertilité qu’on observe sur le terrain ?
Dans ces contextes, l’infertilité résulte le plus fréquemment d’une infection pelvienne, d’une maladie sexuellement transmissible ou d’une septicémie maternelle – mais elle peut aussi être la conséquence à long terme d’un mauvais traitement de l’appendicite. Avec un diagnostic et une intervention précoces, le risque d’infertilité est beaucoup plus faible, mais pour nos patients, l’accès aux soins médicaux est souvent difficile, et beaucoup d’entre elles arrivent trop tard. Dans certains contextes, une difficulté supplémentaire est la forte prévalence du VIH. Les femmes vivant avec le VIH sont plus susceptibles de contracter d’autres MST, comme la chlamydia ou la gonorrhée, qui causent également plus de dommage quand le système immunitaire est faible.
Qu’en est-il des femmes vivant avec un handicap résultant de complications en santé reproductive qui n’atteignent pas nos services ? Quels obstacles rencontrent-elles ?
Les obstacles sont multiples, et difficiles à surmonter. Les femmes qui ont développé une fistule lors d’un accouchement prolongé sont souvent abandonnées par leur mari. Le divorce les transforme en parias, et si elles dépendent financièrement de l’homme, c’est un désastre. Même si le traitement est gratuit, elles doivent encore savoir qu’il existe une telle possibilité et avoir des moyens pour payer le transport. En cas des handicaps dus à des avortements non médicalisés, les obstacles sont souvent énormes. Dans les pays où l’accès à l’avortement est restreint, le traitement des complications graves impose sur la patiente le choix entre l’invention d’une histoire convaincante et l’acte de foi, dans l’espoir que le fournisseur de soins n’alertera pas la police.
Que fait MSF pour prévenir ces complications invalidantes ou réduire leur impact sur la vie des femmes ?
En dehors du traitement des patients, MSF organise des activités pour sensibiliser les communautés locales. Les promoteurs de la santé parlent aux aînés du village et aux familles de l’importance d’un accouchement à l’hôpital en présence d’une personne qualifiée ainsi que des signes précurseurs de différentes pathologies pendant la grossesse. Cela permet de sensibiliser à des conditions telles que l’éclampsie – crise de convulsions liée à l’hypertension – qui non traitées peuvent entraîner un accident vasculaire cérébral et un handicap. La sensibilisation à l’interruption de grossesse est beaucoup plus compliquée, car dans de nombreux contextes, par exemple dans presque toute l'Afrique subsaharienne, l’accès à l’avortement demeure restreint. Cependant, nous y sensibilisons sur les conséquences des avortements non médicalisés.
Pourquoi les activités de promotion de la santé sont-elles tellement importantes dans la prévention des complications liées à la santé reproductive ?
Tout comme des informations adéquates sur la santé des femmes peuvent sauver des vies, de fausses croyances enracinées peuvent avoir des conséquences très réelles et très dangereuses. Par exemple, dans une communauté rurale de la Sierra Leone, on croyait que pendant la grossesse, quand la femme n’a pas ses règles, tout le sang menstruel s’accumule dans l’utérus. Si la femme perdait deux, trois litres de sang suite à l’accouchement, c’était considéré normal – car c’était le sang menstruel qui s’était accumulé dans l’utérus. En réalité, si on saigne tant, on entre dans le choc, et on a besoin de soins d’urgence. Dans cette communauté, il n’y avait pas de conscience que le saignement était un signe préoccupant et non un phénomène naturel.
Comment MSF travaille-t-elle avec les femmes qui ont acquis un handicap en raison de complications liées à la santé reproductive ?
Les survivantes des violences sexuelles ont un accès illimité aux consultations avec un psychologue, mais la plupart de ces femmes ne viennent qu’une fois ou pas du tout – car elles vivent dans des endroits reculés, ou parce que ce n’est pas une priorité, même si le syndrome de stress post-traumatique peut être handicapant lui aussi. Aux patientes atteintes d’une fistule MSF propose la planification familiale, de préférence une méthode à action prolongée. Cela prend de temps pour que la cicatrice guérisse, et les femmes devraient éviter la grossesse pendant la première année après l’opération. On parle aussi avec leurs maris de l’importance de la planification familiale et de l’abstention des rapports sexuels dans les premiers mois. En Egypte, on mène un projet focalisé sur les migrants, où on assiste aux survivants des violences sexuelles. L’approche est holistique, et les patients reçoivent des soins médicaux, la psychothérapie et la physiothérapie pour le traitement des douleurs persistantes. Sur le terrain, j’ai aussi vu des exemples de collaboration avec Humanity & Inclusion [anciennement Handicap International ; une ONG spécialisée dans l’assistance aux populations vulnérables, en particulier aux personnes en situation de handicap, dans les contextes d’urgences, de crises chroniques, de reconstruction et de développement] dans la prestation de physiothérapie. Mais il y existe aussi de nombreux contextes où MSF ne peut pas faire grande chose pour les patients qui quittent nos services avec un handicap.
Les violences sexuelles peuvent avoir des conséquences invalidantes, mais les personnes en situation de handicap – en particulier les femmes et les filles – y sont également plus exposées, plus vulnérables aux abus. Est-ce que MSF arrive à atteindre elles aussi ?
En Afghanistan, j’ai traité une patiente qui était paralysée à cause de la polio et qui a subi un abus sexuel. En RDC, j’ai admis une femme enceinte qui avait perdu un bras lors d’une attaque armée. Je recevais également des femmes enceintes souffrant de déficiences mentales. Dans de tels cas, on se demande toujours si elles ont donné leur consentement. Nous arrivons donc à atteindre certaines de ces femmes et filles extrêmement vulnérables. Les soins médicaux qu’on leur propose ne sont pas différents de ceux que nous offrons aux autres patientes. Il existe ici un lien important avec la vulnérabilité généralisée des femmes dans les contextes où nous travaillons. Dans certains pays, le sexe transactionnel, en échange de protection, de nourriture ou d’argent, est très répandu. Cela résulte également dans la féminisation de l’épidémie de VIH. En Afrique subsaharienne, nous rencontrons des femmes séropositives dans toutes nos maternités.
Quels soins offrons-nous à ces patientes séropositives ?
Le plus important est de mettre la mère le plus tôt possible sous traitement antirétroviral (ARV). Si la charge virale – la quantité de VIH dans le sang – est faible ou indétectable, le risque que le bébé soit infecté tombe en dessous du seuil de cinq pour cent, ou dans des circonstances idéales – même en dessous d’un pour cent. Après l’accouchement, la mère doit continuer le traitement pour sa propre santé, et nous devons continuer de traiter le bébé, car si la mère allaite, il y a un risque d’infection par le lait maternel. Malheureusement, dans certains contextes, par exemple en République centrafricaine, de nombreuses femmes ne sont pas testées pour le VIH pendant les consultations prénatales et n’apprennent leur statut qu’au moment où il arrive à notre hôpital pour accoucher. On leur donne toujours un comprimé d’ARV avant l’accouchement, mais ce n’est pas idéal - il est trop tard pour mettre la mère sous ARV efficace et commencer le traitement pour éviter la transmission. Dans de telles situations, il y a une opportunité perdue, et un risque beaucoup plus élevé pour le bébé. Le traitement du VIH chez les nourrissons est très compliqué. La plupart des enfants qui contractent le VIH de leur mère et ne reçoivent pas de traitement approprié meurent avant l’âge de deux ans.
Avez-vous des conseils sur la façon de prévenir ou de traiter les handicaps résultant des complications liées à la santé sexuelle et reproductive ? Que pourrions-nous faire de mieux pour inclure les personnes en situation de handicap dans nos interventions ?
Ce que nous faisons bien dans nos hôpitaux, c’est la prévention de la fistule et d’autres complications grâce à l’accès à une césarienne en temps opportun. Ce qui se passe en dehors de nos hôpitaux est beaucoup plus difficile à influencer. De nombreux facteurs sont hors de notre contrôle, tels que le niveau d’éducation des femmes et de leurs familles – et plus le niveau d’éducation est bas, plus le risque de fistule et d’autres complications est élevé. Ce que MSF pourrait faire est d’améliorer les activités de promotion de la santé. Bien qu’elles ne soient pas toujours efficaces, elles renforcent les soins de santé primaires ainsi que nos liens avec les communautés. Dans plusieurs projets, nous mettons beaucoup d’effort pour réduire la mortalité infantile et garder les bébés prématurés en vie – mais même s’ils quittent l’hôpital en bon état, nous n’offrons aucun soutien en physiothérapie ou en nutrition par la suite. Nous donnons à la mère un bébé avec des besoins spécifiques, et nous le considérons comme un succès, car le bébé n’est pas mort, mais nous ne donnons à la famille aucun moyen de faire face à la situation. C’est là que MSF pourrait énormément s’améliorer. Il pourrait également y avoir plus d’espace au sein de l’organisation pour ces courageux travailleurs humanitaires qui aspirent à une vie pleine de sens malgré leur handicap. Leur inclusion transmettrait un message puissant à nos expatriés et à notre staff national : vous pouvez tout faire dans la vie.
En 2018, 182 projets MSF ont fourni des services en santé reproductive et sexuelle, et 137 projets ont pris en charge des victimes de violences sexuelles. Alors que certains de ces projets se chevauchaient, environ 50% de tous les projets MSF comprenaient l’une de ces composantes. Quant aux soins pendant et après l’accouchement, le nombre des projets était à 123, ce qui correspondait à 31 % de tous les projets.
Dr Séverine Caluwaerts a obtenu son diplôme de gynécologue-obstétricienne en 2007 en Belgique, son pays d'origine. Au cours de sa résidence, elle a passé un an en Afrique du Sud, où elle s'est occupée d'une grande population de femmes séropositives. Après avoir terminé sa spécialisation, elle a suivi un cours de médecine tropicale de six mois et en 2008, elle est allée travailler avec MSF en Sierra Leone, où elle est retournée plusieurs fois. Elle a également travaillé en République démocratique du Congo, au Niger, au Burundi, au Pakistan et en Afghanistan dans des projets de santé maternelle MSF. Quand elle n'est pas en mission, elle travaille avec des femmes enceintes séropositives en Belgique et participe à l'enseignement aux étudiants en médecine et aux sages-femmes. Elle est également l'une des gynécologues référentes de MSF.

Il est un peu plus de minuit ; allongée dans ma tente, j’écoute des chansons et des éclats de rire. Ce matin, mes patientes atteintes de fistule se sont plaintes d’un manque de sommeil. Je n’ai que sourit et leur suggéré de se coucher plus tôt. La vérité est qu’il y a cette étonnante sororité ici, une famille pas comme les autres. Les femmes célèbrent tous les soirs jusqu’au petit matin le fait d’avoir enfin rencontré quelqu’un comme elles et trouvé de l’espoir. Elles savourent le sentiment d’appartenance et d’acceptation retrouvé. Je ne sais pas expliquer cette sororité avec des mots, mais c’est l’une des plus belles choses que j'aie jamais vues.
Les femmes occupent une petite zone de l’hôpital ; une clôture entoure ce que nous appelons « le village de femmes ». A l’intérieur, quatre grandes tentes abritent de 50 à 60 patientes. Au milieu, un bâtiment plus permanent loge celles qui se remettent d’une opération. Toutes les femmes que nous traitons ici racontent des histoires similaires. Elles ont à peine survécu à un accouchement long et violent. Elles ont perdu ou presque perdu leur bébé. Elles sont sorties de cette expérience blessées, incapables de contrôler la fuite d’urine ou de matières fécales, ou des deux. Leurs familles et leurs communautés les ont rejetées, et elles vivent dans l’exclusion depuis.
On estime que 60 000 femmes au Soudan du Sud souffrent de fistule obstétricale en raison d’une blessure lors de l’accouchement. La fistule est une connexion anormale entre deux cavités. Dans la fistule obstétricale, la connexion se forme entre le vagin et le rectum ou la vessie. Pendant un accouchement normal, les contractions ouvrent le col de l’utérus et poussent le bébé. Parfois, les contractions ne sont pas suffisamment fortes ou le pelvis est trop étroit pour que le bébé puisse passer. Après des jours de travail et de pression, les tissus mous comprimés entre la tête du bébé et l’os pelvien meurent. Souvent, le bébé meurt aussi. Lorsque la mère guérit, une connexion anormale se forme dans son corps. Dans les cas graves, la femme peut se retrouver avec deux ou trois fistules. Le dernier cas connu de fistule obstétricale en Europe a été signalé en 1943. Depuis lors, les soins d’accouchement appropriés et l’accès à la césarienne l’ont éliminée du monde occidental. Si au Soudan du Sud il y a encore tant de femmes vivant avec cette condition qui stigmatise et invalide, c’est à cause du manque de soins maternels et périnataux de base. La plupart des femmes accouchent à domicile, sans aucune assistance médicale. Les jeunes mères qui accouchent pour la première fois sont les plus à risque.
Quand une fistule apparaît entre la vessie et le vagin, l’urine fuit de manière incontrôlable, car il n’y a pas de muscles dans la connexion anormale. La fuite se produit constamment, dès que le corps produit de l’urine. Pour l’éviter, les femmes tentent de boire moins. Mais quand moins d’urine est produite, elle sent plus fort. Pendant les premiers jours dans un village de femmes, l’odeur est difficile à supporter. Ce que toutes les nouvelles patientes doivent faire, c’est commencer à boire de l’eau, en grande quantité, jusqu’à cinq litres par jour. L’intensité de l’odeur s’estompe, et tout d’un coup, il est mouillé partout ; il faut faire très attention où on choisit de se reposer, car on peut facilement s’asseoir dans une mare d’urine.
Des mois avant mon arrivée au Soudan du Sud, mes collègues avaient voyagé à la recherche des femmes vivant avec une fistule. Ils ont cherché dans des villages et des huttes, en demandant des informations sur les femmes présentant des symptômes de fistule. Dans une zone relativement petite, ils ont identifié 80 cas probables. Au début, il est très difficile de les trouver : ces femmes sont cachées, on ne parle pas d’elles. Une fois qu’elles se rendent compte qu’elles peuvent recevoir de l’assistance, elles sortent de l’ombre et commencent à partager leurs histoires.
Plusieurs d’entre elles étaient enceintes pour la première fois. Dans la culture sud-soudanaise, il est essentiel de se marier et d’avoir de nombreux enfants. La plupart des patientes atteintes de fistule se sont mariées très jeunes et n’ont reçu aucun soin médical tout au long de la grossesse. Pendant l’accouchement, elles n’ont nulle part où chercher de l’aide. Les mères accouchent à domicile, n’assistées que par des femmes locales. Nos patientes décrivent des accouchements atroces d’une durée de quatre, cinq, dix jours. Un nombre inconnu de jeunes mères meurent. Plus de la moitié des femmes qui développent une fistule à la suite d’un arrêt prolongé de travail ne seront plus jamais enceintes, même après une intervention chirurgicale. Beaucoup connaissent le divorce et l’exclusion. Dans des pays comme le Soudan du Sud, faire partie d’un groupe est une question de vie ou de mort. Les femmes rejetées par leur famille et leur communauté deviennent extrêmement vulnérables. Il n’y a pas de statistiques montrant combien d’entre elles meurent de suicide ou à cause d’autres conséquences indirectes de leur condition.
Est-il possible de prévenir la fistule et les souffrances qu’elle entraîne ? L’accès à la césarienne en temps utile et aux soins de santé appropriés sont d’une importance cruciale. Une assistance médicale adéquate peut réduire le risque d’une fistule même après un travail prolongé. Dépendant de la gravité de la blessure, la patiente devrait avoir un cathéter urinaire pendant deux à six semaine après l’accouchement pour permettre que le tissu endommagé guérisse sans former une connexion anormale. MSF propose le même type de soins aux femmes après une opération. Cela signifie également que toutes nos patientes portent toujours deux grands seaux : l’un pour l’eau, l’autre pour l’urine.
Un jour, un collègue a raconté qu’il avait aperçu quelques-unes de nos patientes au marché local. J’étais submergé de joie et de fierté. Le fait que ces femmes ont osé être vues en public m’a donné de l’espoir. Le lendemain, nous sommes allées au marché ensemble, et je les ai traitées avec une tasse de thé. C’était notre propre célébration du courage – et un excellent moyen de sensibiliser la communauté.
La fistule obstétricale est une condition qui peut être évitée, mais qui continue d’affecter des millions de femmes vulnérables. Bien qu’il soit possible de réparer une fistule lors d’une intervention chirurgicale, la procédure est compliquée et peu de chirurgiens la maîtrisent. La fistule étant presque absente du monde occidental, son traitement ne fait pas partie de la formation médicale. Certains hôpitaux dans des pays africains forment des chirurgiens pour qu’ils puissent effectuer des opérations, mais le traitement demeure très couteux et nécessite toujours de longs séjours à l’hôpital. Plus important encore, il exige des efforts conscients et considérables de trouver les femmes affectées – et de les voir.

Agée de 17 ans, la souriante Agok est coquine et aime danser. Un an et demi plus tôt, elle était enceinte de son premier bébé, excitée et prête pour la nouvelle merveille de la vie. Rien ne s’est passé comme prévu. Elle a été en travail pendant des jours, mais le bébé n’est pas sorti. Ses mouvements sont devenus de moins en moins nombreux, de plus en plus faibles – pour s’arrêter complètement. Craignant pour la vie d’Agok, sa famille a recouru à un guérisseur traditionnel. Il a enlevé le corps du bébé, sauvant ainsi la mère. Mais les dommages à son plancher pelvien étaient énormes. Agok s’est retrouvée avec trois fistules, une dans le rectum et deux vers la vessie, ce qui provoquaient une fuite continue d’urine et de matières fécales. Pourtant, la fille était chanceuse : quand son mari l’a abandonnée, et la communauté l’a rejetée par peur qu’elle puisse être possédée par un démon, la famille l’a accueillie. Les proches prennent soin d’elle depuis.
J’ai rencontré Agok pour la première fois quand elle se préparait à sa deuxième opération. Six mois plus tôt, elle avait subi la première intervention chirurgicale, qui avait fermé l’une des fistules vers la vessie. Avec encore deux fistules, les fuites importantes se sont poursuivies. C’était si grave que MSF a renvoyé Agok chez elle avec un lit spécial – le même qu’on utilise pour traiter les cas de choléra, avec un trou au milieu – pour s’assurer qu’elle ne dormirait pas dans l’urine et les excréments. Je me souviens encore du sourire d’Agok au moment où est retournée au village de femmes, portant le lit dont elle espérait ne plus avoir besoin. Lors de la deuxième intervention chirurgicale, nous avons fermé la fistule entre le rectum et le vagin. Il s’agit d’une procédure plus simple, et Agok pouvait rentrer chez elle une semaine après. Je ne la rencontrerai que six mois plus tard, lorsqu’elle reviendra pour sa dernière opération.
Agok savait qu’elle devrait utiliser un cathéter urinaire pendant cinq semaines après cette dernière intervention, mais après avoir passé autant de temps dans le village, elle savait aussi très bien comment le retirer. La nuit avant la date prévue, la jeune fille a pris en secret l’outil médical nécessaire et a effectué la procédure elle-même. Je n’ai jamais vu personne danser et sourire autant en quittant les toilettes. Pour la première fois en deux ans, Agok en avait de nouveau besoin.

Les maladies tropicales négligées (MTN) ont été identifiées au début des années 2000 comme un groupe de maladies principalement transmissibles, affectant les populations pauvres, vulnérables et sans moyen d’expression, vivant dans les pays à revenu faible ou intermédiaire. Elles sont associées à la stigmatisation, au handicap et à la discrimination, en particulier chez les filles et les femmes,[1] et sont négligées par la recherche, ce qui signifie que des informations précises sur leur fardeau en termes de mortalité et de handicap ne sont pas disponibles. L’OMS signale qu’environ un milliard de personnes sont touchées par une ou plusieurs MTN [1], mais étant donné la nature négligée de ces maladies, le fardeau exact et la morbi-mortalité sont probablement sous-estimés. [2]
Il est souvent difficile de diagnostiquer les MTN suffisamment tôt pour des interventions efficaces, ce qui entraîne un diagnostic à un stade avancé de la maladie et, par conséquent, une plus grande invalidité, voire le décès. La plupart des MTN détériorent la santé mentale, soit en raison de causes neurologiques, de douleurs ou de déficiences physiques, soit à cause de la stigmatisation et de la discrimination sociale – une charge de morbidité supplémentaire qui pourrait être réduite avec un diagnostic et des soins précoces. [3]
L’OMS définit le handicap comme « un phénomène complexe qui découle de l’interaction entre les caractéristiques corporelles d’une personne et les caractéristiques de la société où elle vit. Pour surmonter les difficultés auxquelles les personnes handicapées sont confrontées, des interventions destinées à lever les obstacles environnementaux et sociaux sont nécessaires ». [4]
La liste actuelle des maladies tropicales négligées de l'OMS comprend 20 maladies (voir Annexe), qui peuvent entraîner des handicaps à divers degrés. Certaines MTN, telles que la schistosomiase, le trachome, l’onchocercose et la filariose lymphatique, ne sont pas diagnostiquées individuellement mais sont traitées via des campagnes d’administration massive de médicaments (AMM), où les populations vivant dans une zone connue pour être endémique reçoivent un traitement sûr, ce qui réduit les niveaux de transmission en traitant le réservoir humain de l’agent infectieux. Cette stratégie s’est avérée efficace, mais pas suffisante pour couvrir toute la population ; la maladie se développe toujours chez les personnes qui n’ont pas été traitées.
Certaines MTN sont plus visibles, elles sont associées à la peau, elles défigurent et stigmatisent comme l’ulcère de Buruli, la leishmaniose cutanée (LC), le pian, le mycétome, la leishmaniose dermique post kala-azar (LDPKA) et l'éléphantiasis et ses déformations correspondant au stade avancé de la filariose lymphatique. Dans toutes ces maladies, les lésions deviennent ulcérées, se développent sur une grande partie du corps, affectent les zones corporelles non couvertes (y compris le visage), démangent, brûlent ou sont douloureuses et nuisent aux relations sociales, aux activités quotidiennes, à la marche, au travail et à une vie normale. La stigmatisation sociale qui en résulte est importante. Les patients atteints de mycétome fongique doivent souvent subir une amputation d’un pied, d’une jambe ou d’un bras[5] et, comme aucun antifongique n’est disponible pour traiter l’infection, ils peuvent devoir subir plusieurs amputations. La LC peut évoluer en ulcérations sévères qui mettent longtemps à guérir, et elle envahit parfois et provoque une détérioration de la muqueuse nasale ou pharyngée, ce qui peut entraîner des difficultés de nutrition.[6] Même si la LDPKA est principalement non sévère, elle provoque des cicatrices sur le visage, et les femmes ne recherchent parfois un traitement que pour accroître leur chance de se marier.[7] La filariose lymphatique peut entraîner un lymphœdème affectant les membres inférieurs et une hydrocèle géante [épanchement de liquide entre les deux feuillets de la tunique vaginale, qui enveloppe le testicule]. Ces déformations évidentes et terribles empêchent les gens de vivre normalement ; ils ressentent de la douleur et un inconfort sévère, ils s’isolent et sont à risque de complications graves[8]. La stigmatisation sociale, l’exclusion et le handicap associés à la lèpre sont bien connus et emblématiques de la façon dont les MTN peuvent sérieusement affecter la vie de populations déjà pauvres et défavorisées.
D’autres MTN, comme la trypanosomiase humaine africaine (THA) [maladie du sommeil] ou la leishmaniose viscérale, sont mortelles en l’absence de traitement efficace. Parmi d’autres symptômes plus graves, les patients développent lentement de la fatigue et perdent du poids ; ils perdent la capacité de travailler, de contribuer aux revenus généralement modestes de la famille, et même de se déplacer pour se faire soigner. Le développement de symptômes neuropsychiatriques effrayants chez les personnes atteintes de THA entraîne leur exclusion ainsi que celle de leur famille, car certains les considèrent sous l’emprise d’un sort.
D’autres MTN, cependant, se développent plus silencieusement en raison d’une phase post-infection paucisymptomatique [présentant peu de symptômes] et en conséquence un retard de diagnostic, entraînant plus tard une maladie chronique et invalidante. Les personnes atteintes d’onchocercose qui n’ont pas accès à l’AMM développent une déficience visuelle qui évolue vers la cécité et un prurit [démangeaisons] sévère persistent – les villages endémiques sont remplis d’adultes marchant avec l’aide d’un jeune enfant. Environ 30 % des patients atteints de la maladie de Chagas développeront une cardiomyopathie [maladie du muscle cardiaque], souvent mortelle, pour laquelle aucun traitement n’existe. L’infection chronique schistosomiase a été associée à une fibrose hépatique et à un cancer de la vessie ; [9] l’infection génitale est une autre complication potentielle qui entraîne une altération de la fertilité chez les hommes et les femmes.[10]
Chez les enfants, il a été démontré que l’infection chronique schistosomiase et l’épilepsie associée à l’onchocercose[11] nuisent au développement cognitif et à la croissance, réduisant considérablement tout espoir d'un avenir productif. [12] Un autre effet pervers du handicap lié aux MTN est qu’il empêche les enfants d’aller à l’école, où ils recevraient autrement l’AMM.
Enfin, une conséquence très négligée de la plupart des MTN est leur impact sur la santé mentale[13], soit directement en raison de l’impact de la maladie sur les personnes déjà pauvres, de la stigmatisation, de l’exclusion communautaire et du manque d’espoir pour leur avenir, mais aussi indirectement sur leur famille et les aidants qui se sentent souvent désespérés et impuissants à aider leurs proches.[14]
Dans la plupart des cas, les outils de gestion de cas existants sont soit inefficaces, dangereux, sujets au développement d’une résistance, non adaptés à une utilisation sur le terrain, coûteux ou une combinaison de ces différents éléments.
En 2001, DNDi et d’autres ont publié un document historique[15] mettant en évidence le déséquilibre entre le fardeau des MTN et la recherche investie pour lutter contre ces maladies. C’est ce que l’on a appelé l’écart « 90/10 », car seulement 10 % de la recherche en santé mondiale est consacrée aux conditions qui représentent 90 % de la charge mondiale de morbidité. En 2013, une publication de suivi[16] a montré que des progrès avaient été accomplis, mais que l’écart persistait, avec seulement 4 % des nouveaux produits thérapeutiques enregistrés en 2000-11 indiqués pour les MTN.
Pour la plupart des MTN, les données épidémiologiques appropriées sur la répartition par sexe sont limitées. Cependant, pour certaines maladies, l’impact sur la grossesse et la transmission au fœtus est connu et, par exemple, l’OMS vise désormais la prévention de la transmission mère-enfant de la maladie de Chagas.[17]
Compte tenu des objectifs de développement durable 3 (bonne santé et bien-être) et 5 (égalité entre les sexes), il est clair qu’il reste encore beaucoup à faire: [18]
• Premièrement, en diagnostiquant les patients plus tôt et plus près de leur lieu de résidence grâce au développement de nouveaux outils, mais aussi grâce à une meilleure intégration dans les stratégies de soins de santé primaires.
• Deuxièmement, en développant de nouveaux outils thérapeutiques, en combattant les limites des outils existants et, dans la mesure du possible, en développant des traitements pouvant être administrés aux femmes enceintes ou potentiellement enceintes.
En réponse à certains de ces défis, DNDi développe actuellement de nouveaux traitements pour la THA, la leishmaniose viscérale, la LC, la LDPKA, l’onchocercose et le mycétome. Entre-temps, une approche plus globale devrait être développée pour lutter contre la stigmatisation sociale, les problèmes de santé mentale et d’autres handicaps physiques liés aux MTN.

Références
1. World Health Organisation, Geneva. Working to overcome the global impact of neglected tropical diseases – first WHO report on neglected tropical diseases. 2010 https://www.who.int/neglected_diseases/2010report/en/, accédé le 25 février 2020.
2. Herricks JR, Hotez PJ, Wanga V, Coffeng LE, Haagsma JA, et al. (2017) The global burden of disease study 2013: What does it mean for the NTDs? PLOS Negl Trop Dis. 11(8): e0005424. https://doi.org/10.1371/journal.pntd.0005424
3. Picado A, Nogaro S, Cruz I, Biéler S, Ruckstuhl L, Bastow J, Ndung’u JM (2019) Access to prompt diagnosis: The missing link in preventing mental health disorders associated with neglected tropical diseases. PLOS Negl Trop Dis. 13(10):e0007679. https://doi.org/10.1371/journal.pntd.0007679 .
4. https://www.who.int/topics/disabilities/en/, accédé le 27 février 2020..
5. Suleiman SH, Wadaella ES, Fahal AH (2016) The Surgical Treatment of Mycetoma. PLoS Negl Trop Dis. 10(6): e0004690. doi: 10.1371/journal.pntd.0004690 .
6. Lessa MM, Lessa HA, Castro TWN, Oliveira A, Scherifer A et al. (2007) Mucosal leishmaniasis: epidemiological and clinical aspects. Rev. Bras. Otorrinolaringol 73(6):843-847.
7. Garapati P, Pal B, Siddiqui NA, Bimal S, Pradeep Das, Murti K, Pandey K (2018) Knowledge, stigma, health seeking behaviour and its determinants among patients with post kala azar dermal leishmaniasis, Bihar, India. PLoS One. 13(9): e0203407.
8. Shenoy RK (2008) Clinical and Pathological Aspects of Filarial Lymphedema and Its Management Korean J Parasitol. 46(3): 119–125. doi: 10.3347/kjp.2008.46.3.119
9. Rollinson D (2009) A wake up call for urinary schistosomiasis: reconciling research effort with public health importance. Parasitology. 136:1593–1610. doi:10.1017/S0031182009990552.
10. King CH (2018) Mapping Out the under-Recognized Burden of Human Infertility Linked to Schistosoma haematobium Infection. Am J Trop Med Hyg. 98(4): 937–938. doi: 10.4269/ajtmh.17-1016.
11. Colebunders R, Njamnshi AK, Oijen MV, Mukendi D, Kashama JM et al. (2017) Onchocerciasis-associated epilepsy: From recent epidemiological and clinical findings to policy implications. Epilepsia Open. 2(2):145–152, 2017 doi: 10.1002/epi4.12054.
12. Ezeamama AE, Bustinduy AL, Nkwata AK, Martinez L, Pabalan N, et al. (2018) Cognitive deficits and educational loss in children with schistosome infection—A systematic review and meta-analysis. PLOS Neglected Tropical Diseases 12(1): e0005524. https://doi.org/10.1371/journal.pntd.0005524.
13. Dean L, Tolhurst R, Nallo G, Kollie K, Bettee A, Theobald S (2019) Neglected tropical disease as a ‘biographical disruption’: Listening to the narratives of affected persons to develop integrated people centred care in Liberia. PLoS Negl Trop Dis 13(9): e0007710. https://doi.org/10.1371/journal.pntd.0007710.
14. Litt E , Baker MC and Molyneux D (2012) Neglected tropical diseases and mental health: a perspective on comorbidity. Trends in Parasitology. 28(5) doi:10.1016/j.pt.2012.03.001.
15. MSF Campaign for access to medicine, Drugs for Neglected Diseases working group. Fatal imbalance: the crisis in research and development for drugs for neglected diseases. 2001 https://www.dndi.org/wp-content/uploads/2009/03/fatal_imbalance_2001.pdf, accédé le 25 février 2020.
16. Pedrique B, Strub-Wourgaft N, Some C, Olliaro P, Trouiller P et al. (2013) The drug and vaccine landscape for neglected diseases (2000–11): a systematic assessment. The Lancet Global Health. 6(13): 371-e379 https://doi.org/10.1016/S2214-109X(13)70078-0.
17. https://www.who.int/neglected_diseases/news/Chagas-Preventing-mother-to-child-transmission/en/, accédé le 27 février 2020.
18. https://www.un.org/sustainabledevelopment/sustainable-development-goals/, accédé le 27 février 2020.


Quels sont les handicaps invisibles ?
Le terme « personnes en situation de handicap » se réfère aux personnes qui présentent des incapacités physiques, mentales, intellectuelles ou sensorielles durables qui en interaction avec différentes barrières peuvent empêcher leur pleine et effective participation à la société sur la base d’égalité avec les autres [1].
Les handicaps invisibles sont les conditions qui interfèrent avec le fonctionnement quotidien de la personne sans être immédiatement apparentes [2]. Selon l’Organisation mondiale de la santé (OMS), 15% de la population vivent avec un handicap. La plupart des personnes en situation de handicap n’utilisent ni un fauteuil roulant, ni aucun autre support qui signalerait leur incapacité.
Quels sont des exemples de handicaps invisibles ?
• Maladies chroniques avec des conditions handicapantes (comme le VIH, l'asthme, le diabète)
• Conséquences de complications sévères en santé reproductive (fistule obstétricale)
• Certaines maladies cardiovasculaires
• Conditions neurologiques (telles que l'épilepsie)
• Cécité et incapacités visuelles
• Maladies mentales (anxiété, dépression, trouble bipolaire)
• Troubles d’apprentissage (dyslexie)
• Trouble déficitaire de l'attention avec hyperactivité (TDAH)
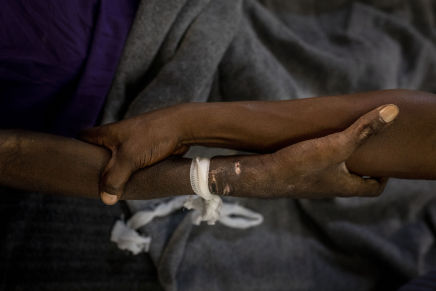
Les personnes avec des handicaps invisibles, comment sont-elles prises en charge
médicalement ?
Les handicaps invisibles peuvent être difficiles à reconnaitre et à diagnostiquer, ce qui transforme leur traitement en un processus difficile. Bien qu’ils soient souvent mal catégorisés et négligés, il est possible de gérer leurs manifestations avec l’aide d’un médecin ou d’un psychologue et de médicaments adéquats. En raison de la stigmatisation et de la mise à l’écart, plusieurs personnes vivant avec des handicaps invisibles reçoivent un mauvais traitement, dont le focus est de les « guérir » plutôt que de satisfaire leurs besoins, qu’ils soient médicaux ou sociaux, et d’améliorer ainsi leur qualité de vie [3]. De telles situations ont lieu notamment en raison de la désinformation et des idées fausses qui circulent dans les communautés où le handicap est considéré comme une maladie ou un fardeau.
Quels sont les défis ?
L’un des défis majeurs auxquels sont confrontées les personnes avec un handicap invisible est le manque de diagnostic et de compréhension. Si les symptômes du handicap sont cachés, il devient encore plus difficile d’expliquer et de justifier les besoins spécifiques de la personne, qui peut souffrir en silence et rester inaperçue. De nombreuses personnes ont du mal à faire reconnaître leur handicap, ces conditions invisibles étant susceptibles d’être considérées comme temporaires, ou même complètement rejetées. L’invisibilité de la condition handicapante peut aussi, en combinaison avec une compréhension limitée de ses origines et de sa nature, entraîner une forte stigmatisation. Cela risque de bloquer davantage l’accès aux soins de santé ou une participation égale dans la communauté [4]. Les personnes ayant un handicap invisible voient aussi leur autonomie refusée. Certaines d’entre elles, étiquetées comme souffrant d’une maladie mentale, sont institutionnalisées ou soumises à une stérilisation forcée [5]. Même dans les situations où la communauté locale reconnaît le handicap invisible, la personne affectée peut toujours être confrontée à l’exclusion, car dans plusieurs sociétés, le handicap continue à être perçu comme une incapacité : d’être indépendant, de travailler, de gagner sa vie, et de contribuer à la communauté.


Comment le traitement des personnes vivant avec un handicap invisible rentre-t-il dans le cadre de travail de MSF ?
Nos équipes sur le terrain fournissent des soins de santé aux patients avec des incapacités invisibles et des diagnostics rares. Une partie importante de ce travail se fait dans des contextes où les handicaps invisibles sont considérés inexistants ou imaginaires, ou liés à une très forte stigmatisation.
• Nous travaillons avec des patients atteint de maladies chroniques.
• Nos équipes traitent des conséquences de complications graves en santé reproductive.
• Nous répondons aux besoins en santé mentale de victimes de torture, de personnes déplacées et réfugiées ayant vécu des expériences traumatiques ou restant coincées dans des situations d’incertitude. Nous continuons à développer l’approche communautaire pour réduire la stigmatisation et atteindre un maximum de patients.
[1] UN Convention on Rights of Persons with Disabilities.
[2] Laura Mullins, Michèle Preyde (2013), The lived experience of students with an invisible disability at a Canadian university, Disability & Society, 28:2, pp. 147-160.
[3] World Health Organization (2018), Disability and Health.
[4], [5] UNICEF (2011), World Report on Disability, p. 9.

L'épilepsie est la maladie neurologique la plus courante qui touche 50 millions de personnes dans le monde [1]. Elle se manifeste par des crises récurrentes, qui peuvent entraîner une perte de conscience ou de contrôle sur des fonctions intestinales et vésicales [2].
En raison de crises récurrentes, les personnes vivant avec l’épilepsie peuvent avoir des difficultés à maintenir un emploi ou à mener des activités quotidiennes : à se déplacer, se laver et se nourrir de façon indépendante [3].
Près de 80% des personnes atteintes d’épilepsie vivent dans les pays à revenu faible et intermédiaire, et trois sur quatre de ces personnes ne reçoivent pas de traitement dont elles ont besoin [4]. Elles font face à une forte stigmatisation en raison de la désinformation et des croyances enracinées qui associent la maladie à la malédiction, à la possession d’esprits ou à la sorcellerie.

Comment la stigmatisation affecte-t-elle l’accès
aux soins de santé des personnes vivant avec l’épilepsie ?
Les personnes atteintes d’épilepsie peuvent être restreintes physiquement par leur famille ou leur communauté et isolées du monde extérieur. Certaines sont enchaînées ou encordés, ou enfermées [5]. Ces pratiques rendent extrêmement difficiles pour les personnes touchées par l’épilepsie d’interagir avec les autres et d’accéder aux services de base. En l’absence de restrictions physiques, la stigmatisation et la discrimination restent un obstacle important. Les personnes atteintes d’épilepsie peuvent devenir trop embarrassées pour demander une assistance médicale, essentielle pour assurer le traitement et éviter les crises. Cela crée un cercle vicieux, avec la stigmatisation qui bloque l’accès aux soins, ce qui aggrave davantage les symptômes et renforce la stigmatisation. Les patients qui ont accès aux soins peuvent demeurer réticents à partager des informations sur leur handicap avec les autres, y compris le personnel médical, par crainte de jugement [6]. S’assurer que les patients se sentent à l’aise pour partager des informations et l’introduction de simples adaptations sont parmi les actions qui peuvent réduire considérablement les barrières d’accès aux soins.
Adaptations pour les personnes atteintes d’épilepsie
Il n’existe pas d’adaptations générales qui serviraient tous les patients épileptiques, car les symptômes et la sévérité de la maladie varient grandement. Il est essentiel de discuter les adaptations dont le patient individuel peut avoir besoin, afin de déterminer comment le soutenir dans la réalisation de son potentiel. Un exemple serait de donner des instructions à la fois écrites et verbales à une personne qui prend des médicaments qui affectent sa mémoire [7]. L’important est de créer un espace où les patients puissent parler ouvertement de leur handicap et exprimer leurs besoins.

[1], [2] World Health Organization (2019), Epilepsy.
[3] University of Iowa (2007), Katz Index of Independence in Activities of Daily Living (ADL).
[4] World Health Organization (2019), Epilepsy.
[5] Thomas, S. & Nair, A. (2011), Confronting the stigma of epilepsy.
[6] MSF (2018), An innovative approach to mental healthcare.
[7] Epilepsy Foundation (2013), Reasonable Accommodations.
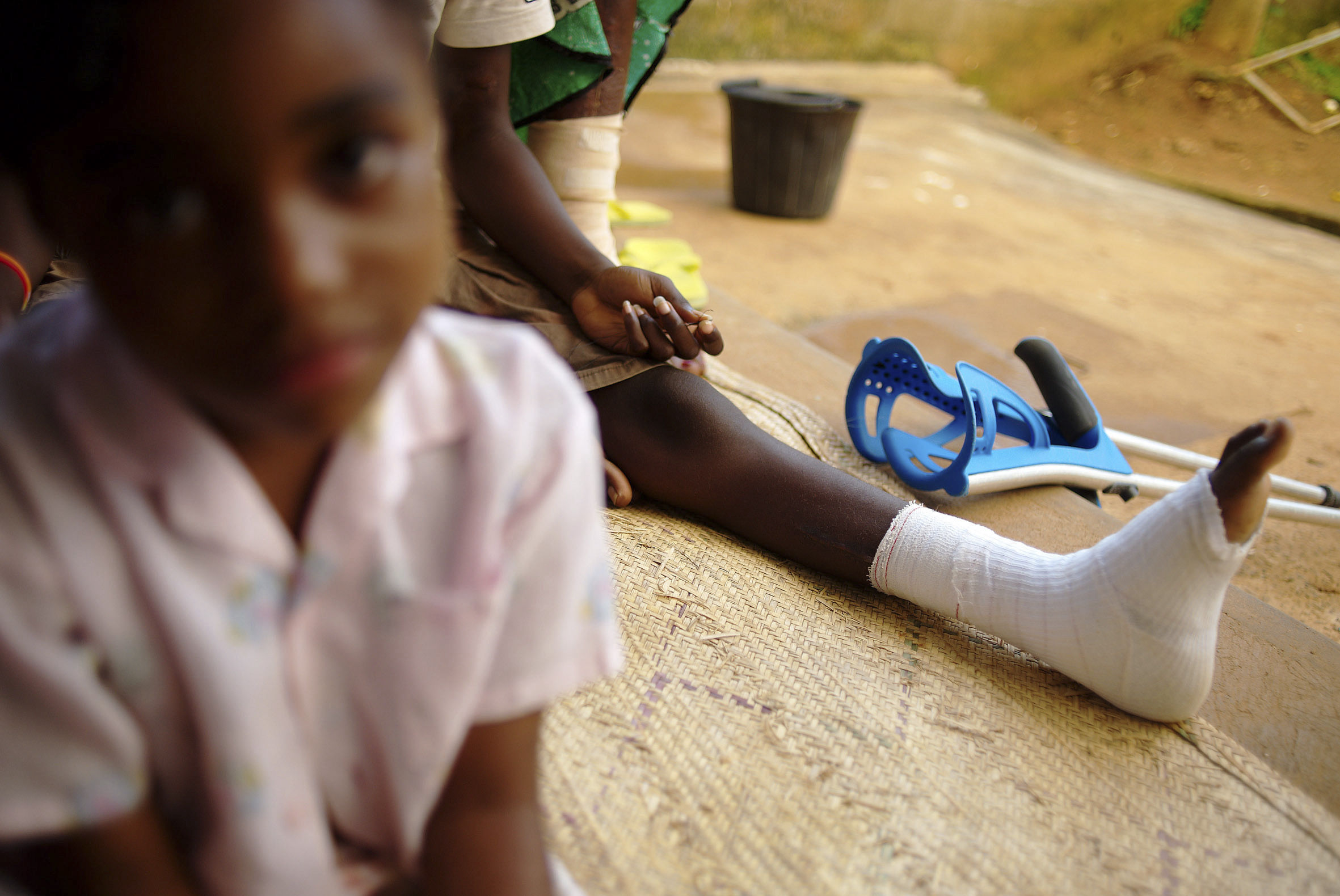
L’ulcère de Buruli est une infection cutanée chronique causant des lésions qui sont extrêmement difficiles à guérir et qui peuvent entraîner un handicap sévère et permanent [1]. La maladie affecte principalement les femmes et les enfants dans des communautés rurales vivant à proximité d’eaux dormantes [2]. Elle est signalée dans une trentaine de pays en Afrique, en Amérique du Sud et dans le Pacifique occidental. En 2018, 2 713 cas ont été rapportés, plus que l’année précédente. Bien que ces chiffres demeurent relativement bas, en réalité le nombre de cas pourrait être plus élevé, car seulement 14 pays fournissent régulièrement à l’OMS leurs données sur l’ulcère de Buruli.
Comme la tuberculose et la lèpre, l’ulcère de Buruli est causé par une mycobactérie - dans ce cas, Mycobacterium ulcerans [3]. Elle ne peut pas être transmise d’un être humain à l’autre. Bien que la bactérie soit connue depuis 1948 [4], nous savons encore très peu sur son mode de transmission et sur la progression de la maladie une fois qu’une personne est infectée.
En raison de cette connaissance limitée de l’origine de l’infection, certaines communautés croient toujours qu’il s’agit d’une malédiction. Ces croyances conduisent à la stigmatisation et à l’exclusion, et sont parmi les raisons pour lesquelles les personnes atteintes d’ulcère de Buruli attendent d’arriver à un stade avancé de la maladie pour venir se faire soigner.
Il a été établi que le VIH est plus répandu chez les personnes affectées par l’ulcère de Buruli. Au Cameroun, ce taux est 5 à 6 fois supérieur que dans la population générale. L’infection par le VIH rend également les ulcères plus graves et persistants [5].
En faisant la lumière sur cette maladie négligée et en renforçant la prévention et un traitement à temps, on peut aider de nombreuses personnes vulnérables – pour la plupart des enfants et des femmes dans des communautés rurales – à éviter une défiguration, un handicap permanent et une vie en exclusion.

[1], [2] MSF (2012), Raising awareness about Buruli ulcer.
[3] MSF (2002), MSF starts Buruli ulcer project in Cameroon.
[4] Folkehelseinstituttet [Institut norvégien de santé publique] (2010), Burulisår - veileder for helsepersonell [L'ulcère de Buruli - guide pour les professionnels de la santé ; article disponible uniquement en norvégien].
[5] MSF (2012), Raising awareness about Buruli ulcer.
Website was made with Mobirise
SHARE THIS PAGE!